У сучасних багатопрофільних лікарнях кількість хірургічних ліжок становить від 25 до 45% ліжкового фонду. Хірургічне відділення складається з палат і операційного блоку (комплексу).
Гігієнічні вимоги до складу і взаєморозташування палат хірургічного відділення мало чим відрізняються від вимог, що їх ставлять до терапевтичних відділень. Із додаткових приміщень тут потрібна перев'язочна (22 м2). Туалети, особливо ортопедичного відділення, повинні бути дещо більшої площі, ніж терапевтичного. У них слід побудувати перила для стійкої опори.
Дослідження засвідчили, що в палатах, де перебувають хворі з ранами, які нагноїлися, повітря у два-три рази більше забруднене гнійною мікрофлорою, ніж в інших. Із цих палат забруднене повітря може поширитися (переважно на відстань до ЗО м) у коридори та операційний блок. Ось чому для хворих, в яких нагноїлися рани, слід виділити палати в окремій ділянці коридору, якомога далі від операційного блоку.
Головною особливістю хірургічних відділень є операційний блок, а в сучасних лікарнях — операційне відділення, що є найскладнішим функціональним елементом лікарні.
Нині застосовують два основні варіанти організації операційної справи. За першим варіантом, який застосовують давно, при кожному хірургічному відділенні є операційний блок.
Щоб запобігти забрудненню повітря, операційний блок розміщують у тупиковій зоні відділення або в окремому крилі будинку. За другим варіантом операційні блоки декількох хірургічних відділень об'єднують в один операційний комплекс. Кількість операційних визначають з розрахунку одна на 30—40 хірургічних ліжок. Для хірургічного комплексу відводять окреме крило наземного або підземного поверху чи розміщують його у спеціальній прибудові, що з'єднана зі стаціонаром безпосередньо або за допомогою закритого переходу. В останньому випадку висота і форма приміщень операційних не залежать від габаритів будинку, в якому розташований стаціонар. Другий варіант оптимальніший, тому що забезпечує повну ізоляцію від стаціонару.
Операційний комплекс повинен мати вигідні зв'язки з хірургічними відділеннями, які обслуговуються, відділеннями анестезіології-реанімації, рентгенодіагностики і стерилізації. Наявність операційного комплексу дає змогу ефективніше використовувати складне і дороге устаткування і обладнати низку загальних допоміжних приміщень, а також раціональніше організувати роботу персоналу.
Операційний комплекс повинен мати вигідні зв'язки з хірургічними відділеннями, які обслуговуються, відділеннями анестезіології-реанімації, рентгенодіагностики і стерилізації. Наявність операційного комплексу дає змогу ефективніше використовувати складне і дороге устаткування і обладнати низку загальних допоміжних приміщень, а також раціональніше організувати роботу персоналу.
На мал. 72 наведено приблизний набір приміщень операційного комплексу та їх взаєморозташування. В операційному комплексі обов'язково передбачаються окремі операційні блоки для асептичних (чистих) і септичних (гнійних) операцій.
Раціональне, з гігієнічної точки зору, планування приміщень досягається в разі згруповування їх у три зони: стерильну, особливо чисту та чисту. До першої зони належать приміщення, до яких ставляться найвищі вимоги асептики: операційні, стерилізаційні інструментарію. До другої зони належать приміщення, що безпосередньо пов'язані з операційною: передопераційна, наркозні. До третьої зони належать приміщення для зберігання крові та переносної апаратури, протокольні, для хірурга і медичних сестер, лабораторія термінових аналізів, чиста зона санітарного пропускника.
Розглянемо розташування та устаткування операційної, головне призначення якої полягає в забезпеченні операційної бригади оптимальними умовами для кваліфікованого проведення оперативного втручання і запобігання септичним ускладненням.
Нині операційні проектують лише з одним операційним столом. Проведення операцій на двох (і більше) столах не сприяє збереженню чистоти повітря і якісній праці хірургів, а крім того, несприятливо діє на психіку хворих. Операційний стіл і робоча зона персоналу операційної бригади займають площу близько 3 м у діаметрі, тому площа операційної повинна бути не менше ніж 36 м2, причому навколо робочої зони залишиться простір завширшки не менше ніж 1,5 м.
Для складних операцій з урахуванням великої операційної бригади потрібно мати операційну площею не менше ніж 45—50 м2. Висота операційної — не менше ніж 3,5 м.
Стіни операційної мають бути гладенькими, легко митися, щоб їх можна зрошувати дезінфекційними розчинами. Усі види проводки та нагрівальні прилади вмонтовують у стіни. Стіни рекомендується фарбувати матовою олійно-восковою фарбою яскраво-сірого або зеленувато-сірого кольору, що усуває світлові відблиски та сприяє функції зорового апарату хірурга. Стелю також фарбують олійною фарбою, а підлогу настеляють кахлем з невеликим нахилом до трапа. В операційній бажано мати двоє дверей: одні для ввезення хворого на операцію, а другі, у бічній стіні, для вивезення прооперованого. Вікна операційної повинні бути орієнтовані на північні румби: достатній світловий коефіцієнт 1:3 — 1:4. Двері операційної повинні щільно зачинятися.
У деяких країнах для створення стабільних умов праці хірурга (щодо освітлення та мікроклімату) з'явились операційні без вікон, розташовані у підземних поверхах будинку.
Напружена зорова праця хірурга і персоналу в операційній потребує таких особливих умов штучного освітлення:
1) високого рівня освітлення рани порядку (3000—10 000 лк);
2) спектр штучного освітлення має наближатися до спектра денного світла;
3) на операційному полі і в глибині рани не повинно бути анітрохи тіні;
4) не повинно бути прямого та відбитого блиску в полі зору;
5) світильник не повинен випромінювати інтенсивної теплової радіації, яка б нагрівала голову хірурга і рану (температура повітря в зоні, розташованій на висоті 50—70 см від операційного поля, не перевищує більше ніж на 2—3°С температуру повітря в операційній).
Загальне освітлення операційної має бути достатнім для роботи операційної сестри (маніпуляції з голками, матеріалом для швів, інструментами) і анестезіолога, який спостерігає за кольором шкіри та слизових оболонок, реакцією зіниць хворого. Джерелом загального освітлення можуть бути лампи розжарювання та люмінесцентні лампи білого кольору. Освітлення від загального освітлення повинно бути не менше ніж 200 лк, а бажано — 300— 500 лк.
Оптимальні оптичні умови для хірурга залежать від джерела, що освітлює операційне поле, та кольору (яскравості) поверхонь, що потрапляють у його поле зору. Бажано, щоб хірург міг за допомогою ножного важеля регулювати освітлення операційного поля (відстань, нахил, освітлення). Для локального освітлення операційного поля застосовують спеціальні безтіньові, підвішені або пересувні світильники.
Належне освітлення операційного поля залежить від глибини рани і коефіцієнта відбиття операційної поверхні, який варіює від 0,05 до 0,5, частіше до 0,15 (коефіцієнт відбиття крові). Складні операції, наприклад на печінці та нирках, пов'язані з потребою розглядання в глибині рани темних поверхонь, коефіцієнт відбиття яких 0,05—0,15. Якщо вважати, що оптимальна яскравість освітлених деталей приблизно 500 кд/м2, то при коефіцієнті відбиття 0,05—0,15 потрібне освітлення порядку ЗО 000—10 000 лк (Яскравість = = 30000 • 0,05 : 3,14 = 500 кд/м2, яскравість = 10000 • 0,15 : 3,14 = 500 кд/м2). Але для зору хірурга має значення не лише абсолютна величина яскравості рани, а й відношення її яскравості до яскравості прилеглих поверхонь. Бажано, щоб це співвідношення не перевищувало 1:2 (оптимально — 1:3). Якщо рану оточує біле простирадло, то співвідношення яскравості між ними дорівнює 0,15 - 0,8 + 1: 5,3, що може спричинити зоровий дискомфорт. При освітленні 10 000 л к яскравість білого простирадла становить 10000 • 0,7 : 3,14 = 2600 кд/м2, а це також не є зоною зорового комфорту. Саме тому в багатьох лікарнях (особливо там, де застосовують високі рівні освітлення, 10 000 лк і більше) використовують операційну білизну і халати, пофарбовані в зелено-блакитні кольори з коефіцієнтом відбиття 0,3 (0,15:0,3 — 1:2). Крім меншої яскравості, ці кольори є додатковими до кольору крові, і тому елементи сітківки, що сприймають світло, найкраще відпочивають, тобто відновлюють свої властивості під час переведення зору з рани на навколишнє тло.
Стан оперованого та працездатність хірурга залежать від створення в операційній оптимального стабільного мікроклімату. Звичайно, що вимоги до параметрів мікроклімату в роздягненого нерухомого хворого і хірурга різноманітні.
Якщо температура повітря підвищується більше ніж 26 °С, у хворих спостерігається напруження терморегуляції. Якщо ж температура повітря па¬дає нижче ніж 17.. .15 °С, у хворих спостерігаються ознаки охолодження. Для більшості хірургів у літню пору року оптимальна температура повітря приблизно 20 °С, хоча індивідуальні варіанти перебувають у межах 17,2...23,7 °С. У США вважають, що температура повітря 21...24 °С задовольнить і хірургів, і пацієнтів, в Англії — 18...21 °С, у ФРН устаткування "штучного мікроклімату" подають в операційні повітря, нагріте до 18,5...23,8 °С (хірург може регулювати температуру повітря в цих межах) при вологості 50—55%. До речі, вологість 50% і вище зводить до мінімуму небезпеку вибуху летких наркотичних речовин під впливом потенційної статичної електрики.
У нас доведено, що температура повітря влітку в операційній має бути 20...22 °С (взимку 19...20 °С) при вологості 50—55% та швидкості руху повітря до 0,1 м/с.
Стабільного й оптимального мікроклімату можна досягти лише шляхом подання в операційну кондиціонованого повітря, що особливо важливо в теплих кліматичних смугах.
Бажано мати можливість регулювати параметри мікроклімату в операційній.
Опалення операційної ліпше робити водяне, радіаційне з панелями на стелі або на підлозі.
Важко перебільшити значення заходів, спрямованих на збереження чистоти повітря в операційній.
Повітря операційної може інтенсивно забруднюватися парами ефіру, фтор-етану та інших летких наркотичних речовин. У повітрі операційних виявляли до 300—400 мг/м3 ефіру, що перевищує ГПК цієї речовини для повітря робочої зони.
Ще більше значення мають заходи з охорони повітряного середовища операційної від мікробного забруднення. Проведені у 12 англійських лікарнях дослідження засвідчили, що причиною майже 80% післяопераційних септичних ускладнень було забруднене повітря.
Джерелами обсіменіння повітря операційної патогенною мікрофлорою можуть бути персонал і хворі. Ось чому запобіжні заходи передовсім слід спрямовувати на те, щоб знизити "потенціал" цих джерел та їхній вплив на повітря.
Не допускають до праці в операційній осіб із септичними ранами та будь-якими гноячковими ураженнями шкіри. Рекомендується використовувати асептичні креми для шкіри рук.
Перед операцією персонал миється під душем у санітарному пропускнику. Є дослідження, які свідчать, що в окремих випадках після прийняття душу кількість мікроорганізмів, виявлених на шкірі тіла, не зменшувалася, а навіть зростала. Вважають, що в цих випадках після миття збільшилося відшарування поверхневих лусочок епідермісу. Ось чому в низці клінік, де проводять трансплантацію життєво важливих органів, замість душу застосовують миття у ванні з розчином антисептика. На виході із санпропускника персонал операційної надягає стерильні сорочку, штани і бахіли. Після оброблення рук у передопераційній надягають стерильний халат, 6—8-шарову марлеву пов'язку, що затуляє рот і ніс, та стерильні рукавички.
Як виявила низка спостережень, сучасний операційний одяг може виконувати запобіжну функцію протягом 3—4 год. Після цього він втрачає стерильність. Ось чому персоналові асептичних палат інтенсивної терапії, який обслуговує хворих після трансплантації життєво важливих органів, доцільно замінювати одяг через 4 год.
Важливі дані отримано внаслідок дослідження бар'єрних властивостей марлевих пов'язок. Визначено, що через них проникають, хоча й у незначній кількості, навіть великі краплі, які осідають на рукавички хірурга та операційне поле. Порівняння фагоцитів патогенних стафілококів, виділених із післяопераційних ран, які нагноїлися, і верхніх дихальних шляхів хірургів, дало змогу встановити, що у 25% вивчених випадків останні були ймовірними джерелами інфекції.
Ось чому слід обмежити розмови під час операції, стежити, щоб у персоналу не було карієсних зубів або запальних процесів у ротовій порожнині і носовій частині горла. Бар'єрні властивості ліпші у марлевих пов'язках, просякнутих перед стерилізацією вазеліновою олією. Пов'язку зі звичайної марлі треба замінювати через 1,5—2 год праці. Самі хворі також можуть бути джерелами забруднення повітря операційної. Тому перед операцією і їх потрібно підготувати відповідним чином.
Усе устаткування, що надходить в операційну, має бути попередньо продезінфіковане, а інструменти і матеріали для перев'язок простерилізовані. Для знезаражування складних апаратів і хірургічних приладів з оптикою розроблено спеціальні методи і режими дезінфекції. Дуже перспективними є методи газової дезінфекції, наприклад, етилену оксидом, однак для них зазвичай потрібно багато часу (кілька годин).
Після операції приміщення старанно прибирають, підлогу та панелі миють дезінфекційним розчином і гарячою водою та ретельно провітрюють.
Однак навіть усі перелічені заходи не можуть запобігти досить значному наростанню обсіменіння повітря протягом операційного дня; воно збільшується від 500-600 до 1000-15 000, а інколи до 6000-12 000 мікробів в 1 м3; у повітрі виявляються гемолітичні стрептококи і патогенні стафілококи.
Деякого поліпшення можна досягти шляхом опромінення приміщення і повітря операційної бактерицидними лампами. Потрібну кількість ламп визначають з розрахунку 3 Вт на 1 м2 підлоги. За допомогою укріплених на стінах і стелі бактерицидних ламп стерилізують повітря, поверхню стін, підлогу і меблі до операції і під час перерв прямим УФ-опромінюванням.
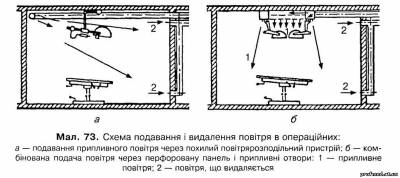
Дуже важливе значення для асептики має обладнання операційної автономною системою припливно-витяжної вентиляції. Для звільнення припливного повітря від пилових частинок та мікроорганізмів застосовують струминне (дворазове) очищення. Кратність обміну повітря 6—5. Створюючи в асептичних (у септичних операційних приплив і витяжка мають бути однаковими) операційних незначний підпір повітря, можна запобігти проникненню сюди повітря із суміжних приміщень. У разі кондиціювання повітря бажана кратність повітрообміну 10—8. Для доброго повітрообміну в операційних припливні отвори розміщують під стелею біля однієї стіни операційної, а витяжні — на протилежному боці біля підлоги (мал. 73, а). Така вентиляція дає змогу знизити обсіменіння повітря у 2—4 рази; кількість мікробів навіть до кінця операційного дня не перевищує 1500—2000 в 1 м3, а відсоток нагноєнь після операції значно знижується.
Але і ці показники не задовольняють сучасну хірургію. Так, під час трансплантації життєво важливих органів бажано, щоб обсіменіння повітря не перевищувало 2—10 в 1 м3, а патогенні стафілококи або гемолітичні стрептококи не виявлялися при посіві 250—500 л повітря. Ось чому останніми роками намагаються застосовувати нову схему припливно-витяжної вентиляції, за якої повітря подається в операційну на великій площі через перфоровану панель (площею 3 • 3 м), а видаляється через витяжні отвори, розташовані біля підлоги і під стелею біля однієї зі стін (мал. 73, б).
У разі звичайного подавання повітря зі швидкістю 30 м3/хв кратність повітрообміну в операційній зоні досягає 15 на 1 год. Під час тривалих і травматичних операцій подавання повітря збільшується до 60—180 м3/хв, внаслідок чого кратність обміну повітря становить 30—90 на 1 год. У цьому разі навколо операційного стола створюється майже стерильна повітряна завіса. Так, якщо повітря надходить зі швидкістю 60 м3/хв, обсіменіння повітря знижується до 30—100 мікробів в 1 м3 повітря, патогенний стафілокок не висівається, кількість післяопераційних нагноєнь знижується в 3—4 рази. За кордоном побудовані операційні, в яких кратність повітрообміну в операційній зоні становить 500 — 700 на 1 год, що дає змогу знизити обсіменіння повітря до 2—4 сапрофітів в 1 м3, тобто операційні стали справді асептичними. У них проводять операції, що потребують найвищого ступеня асептики: на кістках, суглобах, серці і судинах тощо.
Є й інший шлях створення асептичних умов на час проведення операції.
Операційна бригада працює в шлемах із пластику і повітронепроникних костюмах (скафандрах) з індивідуальним постачанням повітря. Стерильне кондиціоноване повітря подається під шлем, а забруднене відсмоктується. Голова хворого ізольована від приміщення (камери), в якому проводиться операція, фіранкою з пластику. Тут само розміщується анестезіолог з реанімаційною апаратурою. У цьому разі частота септичних ускладнень навіть під час найтриваліших і надто травматичних операцій не перевищує 0,3%. Такий результат пояснюють ще й переважанням герметичного костюма перед халатом. Крім того, дослідження засвідчили, що зоною максимального забруднення в операційній часто є простір біля анестезіолога та голови хворого, тому його раціонально ізолювати від операційної зони.
Цікаво, що з повітря операційної за температури 16...25 °С і вологості 50—55% висівається мінімум мікробів. У цих мікрокліматичних умовах аерозоль живильного середовища зі стафілококом, стрептококом і пневмококом самостерилізується, у той час як аерозоль синьогнійної палички до них стійкий. Спонтанна загибель бактерій у повітрі (за відсутності людей у приміщенні) за короткий час забезпечує знезаражування його; протягом 1 год вміст бактерій зменшується на 90%. Ось таке значення "відпочинку" операційної. У ретельно прибраній (зі швидким усуненням забруднених інструментів, матеріалів для перев'язки, крові тощо), вимитій і щільно зачиненій операційній створюються добрі умови для стерилізації.